Các bước phẫu thuật ghép thận ở trẻ em
Ngày đăng: 09/04/2021

Lượt xem: 3878
KỸ THUẬT LẤY THẬN
- Người hiến sống
Người hiến sống là nguồn hiến thận quan trọng. Tại Việt Nam, hầu hết thận ghép là từ người hiến sống, đa số người hiến sống là các thành viên trong gia đình.

Ghép thận từ người hiến sống có nhiều ưu điểm hơn từ người hiến chết, bao gồm kết quả ghép (ngắn và dài hạn) tốt hơn, hồi phục chức năng thận ghép tức thì, ức chế miễn dịch ít hơn, thời gian chờ ghép ngắn hơn, thậm chí bệnh nhân có thể được ghép đón đầu (trước khi lọc máu) và tạo được quan hệ tình cảm với người hiến.
- Chọn lựa phẫu thuật cắt thận
Kỹ thuật cắt thận đã tiến triển từ mổ mở đường hông lưng sang mổ mở tách cơ đường rạch da tối thiểu, đến các kỹ thuật can thiệp tối thiểu, gồm nội soi ổ bụng quy ước, nội soi ổ bụng với tay trợ giúp, nội soi sau phúc mạc đơn thuần, nội soi sau phúc mạc với tay trợ giúp và cắt thận người hiến sống với robot trợ giúp. Hiện tại, các kỹ thuật can thiệp tối thiểu đang được đánh giá và so sánh dựa trên kết quả ngoại khoa, chất lượng cuộc sống, theo dõi lâu dài và biến chứng đối với người hiến, người nhận và thận ghép. Chọn lựa kỹ thuật nào tùy thuộc kinh nghiệm của phẫu thuật viên và chọn lựa của bệnh nhân.
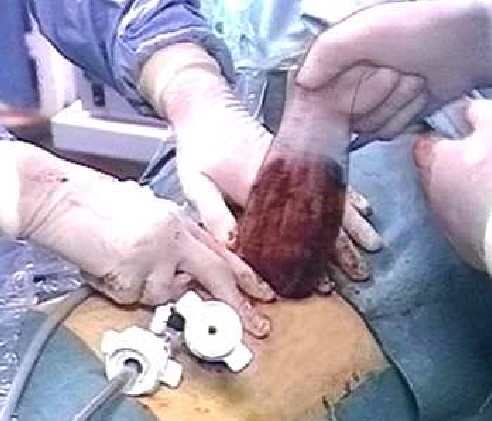
- Bước vào phẫu thuật cấy ghép
Một nhóm các bác sĩ phẫu thuật sẽ thực hiện cắt lấy thận từ người hiến, trong khi một nhóm người khác chuẩn bị việc nhận quả thận được hiến tặng.
Tiến hành
Người hiến thận nằm nghiêng 90° đối với mổ nội soi xuyên phúc mạc, kê độn ở dưới sườn thắt lưng bên đối diện, được gây mê toàn thân, sonde tiểu được đặt trước mổ.
Bác sĩ tiến hành đặt trocar vào ổ bụng hoặc khoang sau phúc mạc
Cắt thận: Cuống mạch thận, niệu quản có thể được kẹp cắt bằng Hem-o-lok, dao Harmonic/Ligasure, sau đó được lấy toàn vẹn ra ngoài qua đường mở nhỏ ở hố chậu trái hoặc đường nối hai trocar trong phẫu thuật sau phúc mạc.
- Phục hồi sau phẫu thuật
Người hiến thận có thể ăn uống từ hậu phẫu ngày 2 hoặc 3 và có thể được xuất viện từ ngày hậu phẫu 2 đến 6. Chức năng thận sau mổ cần được đánh giá định kỳ.
Không có bằng chứng thuyết phục là người hiến sống bị tăng nguy cơ lâu dài do hiến thận. Tuy nhiên, đánh giá theo dõi lâu dài một cách định kỳ được khuyến cáo đối với người hiến.
RỬA THẬN
Sau khi lấy quả thận từ người cho ra, trước khi ghép vào cho bệnh nhi thì thận ghép cần được rửa sạch máu cũ và xử lý mạch máu trước ghép. Đây là một quá trình quan trọng vì thận ghép phải được chuẩn bị tốt nhất trước khi ghép để giảm thiểu tối đa các tai biến, biến chứng có thể xảy ra trong và sau ghép.
Thận ghép sẽ được rửa sạch bằng các dung dịch HTK (Custodiol) lạnh 4oC hoặc các dung dịch Euro Collins, dung dịch UW (University of Wisconsin). Rửa qua đường động mạch và cho nước rửa chảy nhanh thành dòng đến khi thận trắng, chắc đều, nước rửa ra ở tĩnh mạch thận trong.
Tiếp đó, phẫu thuật viên sẽ dùng dụng cụ vi phẫu chuyên biệt để xử lý mỡ quanh thận, làm sạch các thành phần cuống thận, khâu cột các nhánh tĩnh mạch nhỏ, mạch bạch huyết để tránh chảy dịch sau mổ, khâu nối đơn giản các nhánh động mạch phụ (nếu có) tại bàn rửa để giảm thiểu thời gian thiếu máu nóng của thận ghép.
Cuối cùng, bảo quản thận ghép vào khay đá vô trùng Ringer Lactate và chuyển sang bộ phận ghép.
QUY TRÌNH MỔ GHÉP THẬN
Tư thế bệnh nhân: nằm ngửa
Chuẩn bị bàng quang: đặt thông Foley 8 – 10 Fr qua niệu đạo vào bàng quang
Đường mổ ghép thận: Rạch da theo đường lượn cong ở hố chậu đi từ gai chậu trước trên, song song và cách cung đùi 3 khoát ngón tay đến đường giữa. (Gibson bên phải hoặc bên trái, hầu hết các tác giả đều ghép bên phải dù thận lấy là trái hay phải)
Bộc lộ mạch máu vùng chậu: thông thường sẽ lấy thận trái ghép vào hố chậu phải vì thận trái mạch máu thận dài hơn, vùng hố chậu phải bộc lộ mạch máu cũng dễ dàng hơn. Tĩnh mạch chậu ngoài được bộc lộ vừa đủ ngay vị trí dự định làm miệng nối. Trong trường hợp thận cho có tĩnh mạch ngắn, cần cột cắt các nhánh tĩnh mạch chậu trong, để dời tĩnh mạch chậu sang bên phải động mạch chậu ngoài phải. Bộc lộ động mạch chậu ngoài, động mạch chậu trong được bộc lộ nếu phải dùng để nối.
Chuẩn bị và kiểm tra thận ghép: thận ghép luôn được che phủ bởi gạc tẩm dung dịch làm lạnh 40C. Để chọn vị trí nối mạch máu cần “ướm thử” bằng cách đặt thận ghép vào hố chậu ghép. Kiểm tra và chuẩn bị các miệng động mạch và tĩnh mạch thận ghép, cắt tỉa vừa đủ trước khi kẹp và cắt mở mạch máu.
Nối tĩnh mạch: Đặt thận ghép vào hố chậu phải, ướm thử tĩnh mạch thận ghép với vị trí sẽ nối trên tĩnh mạch chậu ngoài, mở một lỗ trên tĩnh mạch chậu ngoài tương ứng với đường kính tĩnh mạch thận ghép, chú ý tránh vị trí van tĩnh mạch. Tĩnh mạch nối trước, động mạch nối sau. Nối tĩnh mạch thận với tĩnh mạch chậu ngoài kiểu tận – bên bằng chỉ tổng hợp không tan như Prolen 6.0 hoặc 7.0 tùy theo kích thước mạch máu. Khâu mũi rời chỉ dùng bổ sung sau khi xả kẹp (bulldog) mạch máu.
Nối động mạch: Chọn vị trí thích hợp để nối động mạch. Dùng máy bấm lỗ (punch) động mạch chậu ngoài hoặc cắt mở động mạch chậu ngoài, kích thước tương xứng với đầu tận động mạch thận ghép, sau khi kẹp bằng các kẹp mạch máu. Nối động mạch thận ghép với động mạch chậu ngoài người nhận kiểu tận- bên. Chỉ khâu nối là chỉ tổng hợp không tan như Prolen 5.0 hoặc 6.0 tùy theo kích thước mạch máu. Nên khâu mũi liên tục theo kỹ thuật Carrel. Khâu mũi rời chỉ dùng bổ sung sau khi xả kẹp (bulldog).
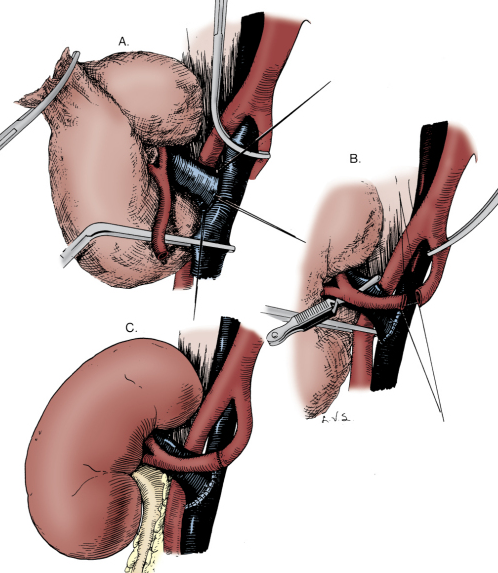
Trước khi mở kẹp động mạch 15 phút, nhắc nhở Bác sĩ gây mê truyền “ Methyl prednisolone bolus”.
Quan sát tình trạng tưới máu (màu sắc và độ căng của thận), nước tiểu chảy ra ở niệu quản và xử trí các tình huống: chảy máu, tắc mạch, thải ghép tối cấp…
Nếu các miệng nối thông tốt nhưng chưa có nước tiểu tại bàn thường là tình trạng chậm chức năng thận ghép. Ngoài ra, có thể bệnh nhân bị thiếu nước (dựa vào áp lực tĩnh mạch trung ương(CVP), áp lực động mạch xâm lấn), nhưng cần cẩn thận việc cho nước dư dẫn tới biến chứng chết người là phù phổi cấp, nếu đủ nước có thể dùng thêm thuốc lợi tiểu.
Nối niệu quản vào bàng quang: Nối niệu quản bàng quang theo kỹ thuật Lich-Gregoir có đặt thông niệu quản(loại thông JJ số 6 hoặc 7 Fr, dài 15 cm làm nòng). Có thể khâu đính thông JJ vào đầu Foley niệu đạo để khi rút thông niệu đạo sẽ rút bỏ thông JJ cùng một lần.
Kết thúc cuộc mổ: Kiểm tra cầm máu, đặt dẫn lưu vùng mổ cạnh bàng quang. Khi đóng bụng lưu ý khâu cầm máu lớp cơ, khâu cân cơ chú ý không đè ép vào thận ghép gây đè ép mạch máu có thể gây tắc mạch máu thận ghép.
Theo dõi sau ghép: Ống dẫn lưu vùng mổ sẽ được rút bỏ khi hết ra dịch hoặc lượng dịch dưới 50ml, thường sau 48 – 72 giờ, thông niệu đạo rút sau 5 - 7 ngày. Cắt chỉ vết mổ sau 10 – 12 ngày. Thông JJ niệu quản sẽ được rút cùng thông niệu đạo nếu có khâu đính vào đầu thông Foley niệu đạo hoặc 4 tuần sau mổ nếu không khâu đính.
Chăm sóc hậu phẫu: Sau ghép nếu thận chậm chức năng, cần chạy thận nhân tạo hỗ trợ một thời gian. Đối với người làm thẩm phân phúc mạc, sử dụng thẩm phân trong thời gian chức năng thận chưa hồi phục
Tổng hợp: TS.BS Phạm Ngọc Thạch - Phó Giám Đốc bệnh viện
Đăng bởi: Thúy Nguyễn
Các tin khác

Thông báo mời tham dự Hội nghị Khoa học Ghép tạng Trẻ em năm 2024 tại Bệnh viện Nhi đồng 2 25/11/2024

Chương trình Giao lưu trực tuyến, chủ đề: “Trẻ sinh non và những lưu ý trong quá trình chăm sóc” 12/11/2024

Hội thảo chuyên đề định kỳ tháng 11/2024 06/11/2024




.jpg)




(1).png)

.jpeg)


(1).png)

.jpg)

.jpg)


.jpg)

.png)
.png)

.png)
.png)


